Parto Ventosa, Fórceps, Planos Hodge
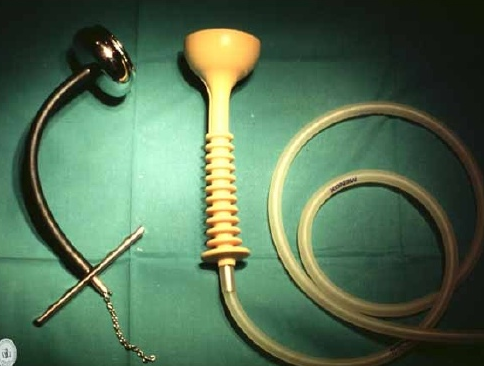
VENTOSA OBSTÉTRICA
La Ventosa obstétrica es un sistema de extracción fetal en forma de copa o campana de 5 cm que tiene como objetivo ayudar al descenso de la presentación fetal traccionando a la par que las contracciones uterinas. Se aplica sobre la cabeza fetal solo cuando esta es visible y su acción la ejerce mediante presión negativa conectada a una bomba de vacío. No se considera un instrumento rotador aunque su empleo en cabezas no rotadas por debajo de 45 º pueda inducir a la autorrotación.
Existen modelos de silicona (Kiwi Omnicup) de menor eficacia y menor porcentaje de lesividad y metálicos que conectan la cabeza fetal con el mecanismo extractor de vacío.
Dispone de un Protocolo propio del año 2002 publicado por la Sociedad Española de Ginecología y Obstetricia (SEGO) refundido en la actualidad con escasas modificaciones en el PROTOCOLO PARTO INSTRUMENTAL del año 2013 en el que se desglosan sus características y condiciones de aplicación.
Este Protocolo sigue las recomendaciones del American College of Obstetricians and Gynecologists que clasifica la aplicación del instrumento según el plano en que se encuentre la cabeza fetal respecto a la pelvis materna.
· De salida:
- El cuero cabelludo fetal es visible en el introito sin separar los labios.
- La calota fetal alcanza el suelo pélvico (IV plano de Hodge).
- La sutura sagital está en el diámetro antero-posterior u oblicuo.
- La rotación no supera los 45 grados.
· Bajo:
- El punto guía: la calota fetal, no el caput succedaneum, sobrepasa el III plano de Hodge, es decir, está 2 cm o más por debajo de las espinas ciáticas, sin alcanzar el suelo pélvico.
· Medio:
– El punto guía está a menos de 2 cm por debajo de las espinas ciáticas, pero las sobrepasa. Es decir, alcanza el III plano de Hodge.
· Alto:
El punto guía no alcanza las espinas ciáticas y por tanto se encuentra por encima del III plano de Hodge). En esta situación está contraindicada la realización de un parto instrumental.
Para explicar la clasificación describimos lo que se denominan PLANOS DE HODGE o ejes en que se subdivide la pelvis materna a medida que la presentación fetal trascurre a su través.
Estos planos son, de I a IV, de superior a inferior. El parto por vía vaginal y en presentación cefálica se produce, de manera espontánea o instrumentado, cuando la cabeza fetal ha alcanzado el III plano. Antes está contraindicada cualquier instrumentación.
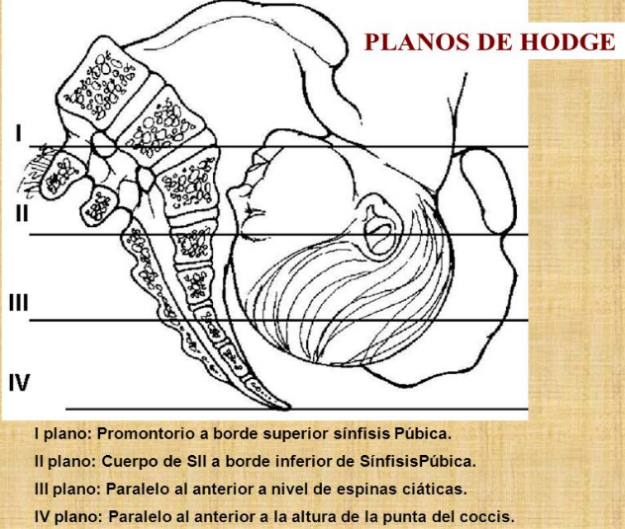
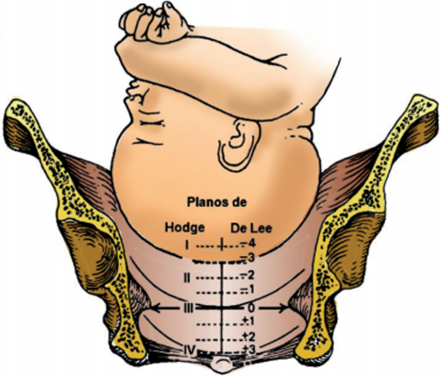
Con el mismo objetivo se emplean las Estaciones de De Lee, que parten de las espinas ciáticas como punto 0, lo que sería Plano III de Hodge, y a partir de ahí 4 estaciones en números negativos, correspondientes a los planos I y II de Hodge, y 3 estaciones en positivo para el plano IV.
Indicaciones
Aquellas situaciones en las que se requiere acortar la segunda fase del parto. No
existen indicaciones absolutas, debiéndose individualizar cada caso.
-Fetales: sospecha de pérdida de bienestar fetal.
-Maternas: patología materna que se agrave con maniobras de Valsalva
(patología cardiaca clase III o IV, crisis hipertensivas, miastenia gravis,
retinopatía proliferativa, malformaciones vasculares cerebrales, asma severa,
etc…).
-Progresión inadecuada de la segunda etapa del parto (Periodo Expulsivo)
o En nulíparas: no progresión del parto a pesar de presentar buena
dinámica uterina durante más de 4 horas, con anestesia loco-regional o
más de 3 horas sin anestesia.
o En multíparas: no progresión del parto a pesar de presentar buena
dinámica uterina durante más de 3 horas, con anestesia loco-regional o
más de 2 horas sin anestesia.
De este modo las Condiciones de aplicación de una ventosa son:
- Presentación cefálica, dilatación completa y bolsa amniótica rota.
- Cabeza encajada, en III o IV plano de Hodge.
- Conocer la variedad de posición y las características de la cabeza fetal (asinclitismo, caput succedaneum, etc…)
- Valorar la relación pelvis-feto.
Aunque no se excluye, no es indispensable la práctica de una episiotomía en el parto instrumental dado que puede incrementar la incidencia de traumatismo materno.
Entre sus Contraindicaciones se encuentran de manera absoluta la prematuridad menor de 34 semanas y la cabeza rotada 90⁰ o más.
De manera relativa los prematuros entre 34 y 36 semanas, y los traumatismos previos en el cuero cabelludo como microtomas para Ph o electrodos internos.
Las recomendaciones que deben seguirse son:
– Usar sólo con indicaciones obstétricas específicas.
– Aplicar tracción constante en la línea del canal del parto.
– Evitar movimientos de balanceo u oscilación.
– Evitar movimientos de torsión.
– Contar con la presencia de un pediatra
Las Complicaciones fetales más importantes que puede conllevar su empleo:
– Lesiones del cuero cabelludo.
-Hemorragia retiniana.
–Cefalohematoma.
–Hemorragia subgaleal.
–Hemorragia intracraneal.
–Hiperbilirrubinemia.
FÓRCEPS
Consta de dos ramas articulables, derecha e izquierda, de acero inoxidable y cada una compuesta de mango, articulación y cuchara, encontrándose en ésta las curvaturas pélvica y fetal generalmente fenestradas para facilitar la extracción. La articulación puede ser fija como en el modelo Simpson o deslizable como en el modelo Kjelland.

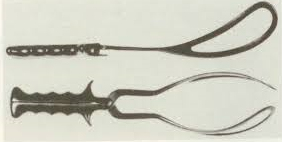
El Protocolo asistencial Parto instrumental de la SEGO siguiendo las directrices del American College of Obstetricians and Gynecologists clasifica los partos instrumentales según el plano en que se encuentre la cabeza fetal respecto a la pelvis materna, y son para el fórceps:
- Fórceps de salida:
El cuero cabelludo fetal alcanza el suelo pélvico (IV plano de Hodge), la sutura sagital está en el diámetro antero-posterior u oblicuo y no supera los 45 grados.
- Fórceps Bajo:
La calota fetal está 2 cm o más por debajo de las espinas ciáticas, sin alcanzar el suelo pélvico. Sobrepasa el III plano de Hodge. Dentro de este tipo de parto se distinguen si la cabeza está rotada por encima o por debajo 45 grados en relación al eje antero-posterior de la pelvis materna.
- Fórceps Medio:
La cabeza fetal está en III plano de Hodge, a la altura de las espinas ciáticas, o por debajo.
- Alto:
Cabeza fetal por encima de las espinas ciáticas, sin alcanzar el III plano. En esta situación está contraindicada la realización de un parto instrumental.
Las Indicaciones y condiciones de aplicación son las mismas para todos los partos instrumentales, siendo el fórceps el único que tiene capacidad de rotar la cabeza fetal.
El fórceps está contraindicado en las siguientes circunstancias:
- Presentaciones de frente o de cara.
- Presentaciones altas, que no alcanzan el III plano de Hodge.
- Ausencia de dilatación completa.
- Sospecha clínica de desproporción pélvico fetal.
- Coagulopatías fetales.
- Predisposición a fracturas óseas (osteogénesis imperfecta)
- Infecciones virales maternas (hepatitis, SIDA):
- Prematuridad.
Las Complicaciones maternas que puede conllevar su empleo son:
- Fístulas.
- Incontinencia urinaria y fecal.
- Dolor perineal crónico.
- Dispareunia y coitalgia.
Complicaciones fetales:
- Laceraciones del cuero cabelludo fetal.
- Parálisis facial.
- Cefalohematoma.
- Hemorragia subaponeurótica.
- Fracturas de cráneo.
- Hemorragia intracraneal.
- Hemorragia retiniana.
——————————
- Estados hipertensivos del embarazo, principalmente cuando van acompañados de preeclampsia, eclampsia o síndrome HELLP.
- Diabetes mellitus materna.
- Restricción del crecimiento fetal.
- Embarazo gemelar.
- Corioamnionitis.
- Desprendimiento prematuro de placenta.
- Muerte fetal intraútero.
———————————————-
REGISTRO CARDIOTOCOGRÁFICO (RCTG)
Para comprender un registro cardiotocográfico de monitorización fetal hay diversas clasificaciones que establecen los patrones de normalidad y los no tranquilizadores o de sospecha de pérdida de bienestar fetal.
Las más empleadas son:
- DUBLIN [1]
- Normal
Línea de base 120-160 lpm
Variabilidad de la línea de base >5 lpm
Presencia de aceleraciones
Ausencia de deceleraciones
- No tranquilizador
Taquicardia moderada (160-180 lpm) con variabilidad >5 lpm
Deceleraciones variables leves (amplitud menor de 50 lpm independientemente de la duración o >50 lpm y >30 segundos)
Deceleraciones precoces
Variabilidad disminuida 3-5 lpm
- Sospechoso
Taquicardia marcada (>180 lpm)
Taquicardia moderada (160-180 lpm) con variabilidad disminuida (3-5 lpm)
Bradicardia moderada (110-100 lpm) con variabilidad disminuida (3-5 lpm) Variabilidad mínima (50 lpm con duración >30 segundos y180 lpm) con variabilidad reducida (3-5 lpm)
Bradicardia marcada (50 lpm con duración >60 segundos)
Deceleraciones tardías
Deceleraciones variables profundas (>50 lpm con duración >60 segundos)
Deceleraciones variables moderadas (amplitud > 50lpm con duración > de 30 segundos y < 60 seg.
- Amenazador
Taquicardia marcada (> 180lpm) con variabilidad reducida (3-5 lpm)
Bradicardia marcada (>100 lpm) prolongada
Deceleraciones tardías
Deceleraciones variables profundas (> 50 lpm con duración > 60 seg)
- F.I.G.O. [2]
- Normal
Línea de base 110-150 lpm
Variabilidad 5-25 lpm
- Sospechoso
Línea de base entre 100-110 lpm o 150-170 lpm
Variabilidad de la línea de base entre 5-10 lpm durante >40 minutos o>25 lpm Deceleraciones variables.
- Patológico
Línea de base > 170 lpm
Ausencia de variabilidad de la línea de base 40 minutos
Deceleraciones variables graves
Deceleraciones precoces graves repetidas
Deceleraciones prolongadas
Deceleraciones tardías
Ritmo sinusoidal
La SOCIEDAD ESPAÑOLA DE GINECOLOGÍA Y OBSTETRICIA (SEGO) dispone de un protocolo propio, MONITORIZACIÓN FETAL INTRAPARTO, donde se indican igualmente los Patrones de frecuencia cardiaca fetal (FCF) sugerentes de riesgo de pérdida del bienestar fetal (RPBF)
- Línea de base 100-120 latidos/min sin aceleraciones (>15 lpm durante 15″)
- Línea de base < 100 latidos/min
- Taquicardia >160 latidos/min con variabilidad <5 latidos/min
- Disminución de la variabilidad (<5 latidos/min durante >30 minutos)
- Aumento de la variabilidad (>25 latidos/min durante >30 minutos)
- Patrón sinusoidal
- Deceleraciones variables ligeras o moderadas durante más de 30 minutos o deceleraciones variables con alguna de las siguientes características (cuanto mayor sea el número de atipias, peor suele ser la reserva fetal):
- disminución de la FCF de 70 latidos/min ó descenso hasta 70 latidos por minuto durante >60 segundos,
- recuperación lenta de la línea de base
- variabilidad < 5 latidos/min
- deceleración en forma de W
- ausencia de aceleración previa o posterior
- ascenso secundario prolongado
- Deceleraciones tardías: 1 o más cada 30 minutos o que persisten durante >15 minutos en más del 50% de las contracciones
- Deceleraciones prolongadas recurrentes (≥2 deceleraciones de <70 latidos/min durante > 90″ en 15 minutos) sin relación con alteraciones de la dinámica uterina.
MONITORIZACIÓN BIOQUÍMICA
Una vez la parturienta monitorizada, cuando se obtiene un patrón de frecuencia cardiaca fetal (FCF) “no tranquilizador” o “sospechoso de riesgo de pérdida de bienestar fetal” (RPBF), se recurre a otro procedimiento para comprobar el estado de oxigenación fetal.
Este procedimiento es la Monitorización bioquímica: Determinación del PH de la sangre fetal obtenida mediante punción en el cuero cabelludo, siendo el parámetro más útil para evaluar el estado de hipoxia fetal e indicar la finalización inmediata del parto debido a riesgo de pérdida de bienestar fetal. Al respecto, la SEGO recomienda disponer de la posibilidad de medir el PH de sangre fetal cuando se realiza monitorización electrónica del parto.
Según describe el Grupo de Trabajo sobre la Asistencia al Parto y Puerperio Normal de la Sección de Medicina Perinatal de la SEGO, las indicaciones para realizar una microtoma de sangre fetal para PH son las siguientes:
- Líquido amniótico teñido de meconio que cursa con alteraciones de la frecuencia cardiaca fetal.
- Auscultación fetal que no cumple los criterios de normalidad
- Patrón dudoso, patológico o de mal pronóstico de la frecuencia cardiaca fetal en la monitorización electrónica fetal.
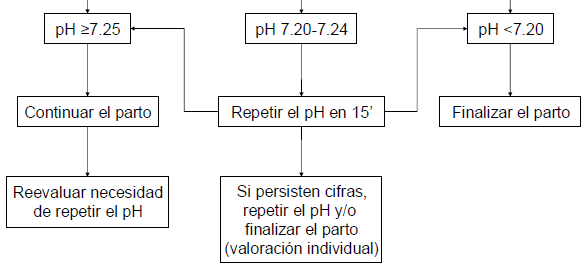
La intensidad de la acidosis fetal se valora a su vez de la siguiente manera:
- Acidosis leve o preacidosis: pH entre 7.20-7.24
- Acidosis moderada: pH entre 7.15 -7.19
- Acidosis grave: pH entre 7.10 -7.14
- Acidosis muy grave: pH < 7.10
Y la conducta a seguir en función de la monitorización bioquímica cuando el RCTG es compatible con RPBF se valora con arreglo al siguiente Algoritmo:
Además de cuando se demuestre acidosis fetal, el parto debe finalizarse con rapidez en los siguientes casos:
- Evidencia clara de compromiso fetal (en cuyo caso se obvia la monitorización bioquímica)
- Ante registros de la frecuencia cardiaca fetal francamente patológicos
- Si la monitorización bioquímica está contraindicada o no está disponible.
[1]Mc Donald D., Grant A, Sheridan-Pereira M, Boylan P, Chalmrs I. The Dublin randomized controlled trial of intrapartum fetal heart rate monitoring. Am J ObstetGynecol 1985; 152: 524-39
[2]International Federation of Gynecology and Obstetric Guidelines for the use of fetal monitoring Int J GynaecolObstet 1987; 25: 15-67

